脂漏性湿疹
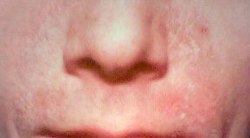
脂漏性湿疹(しろうせいしっしん、Seborrheic Dermatitis)とは、頭部や顔面にフケ様の付着物を伴う湿疹で成人に多い。脂漏性皮膚炎(しろうせいひふえん)とも。鼻の脇、耳の裏、胸前部、脇、陰部など脂質の分泌のある部分に炎症を起こす。
原因は皮膚常在菌のマラセチア(英: Malassezia)だが、特定の人々で炎症を起こす原因は明確には特定されていない。乳児に出現するものは、乳児脂漏性湿疹として区別され、自然軽快する。
成人で発生すると難治性でしばしば再発し、寒い時期やストレスがきっかけとなりやすい。完治させる薬はないが、症状軽減の治療として急性症状はステロイド軟膏によく反応し、症状の鎮静を維持するために抗真菌薬やその含有シャンプーを用いる。代替治療には、局所カルシニューリン阻害剤(免疫抑制剤)やティーツリーが使われる。その他、角質軟化、毎日の洗顔と保湿。
定義
編集当該疾患は1887年 P.G.Unna によって、尋常性湿疹 (Eczema vulgare) とは異なる独立疾患-Dasseborrhoische Eczemaとして提唱された。その特徴は、「常に乾燥している」「発疹の辺縁が円形ないし多環状で境界鮮明である」「病像が不変性であること治療にかなり抵抗性を示す」としていた。後に P.G.Unna による提唱を拡大解釈し、皮脂分泌の多い部位に好発する炎症性病変を脂漏性湿疹とするものもある[1]。
境界が比較的明確な、紅斑で表面に油性で黄色調の鱗屑を有するものとする解釈もある[2]。湿性あるいは油性の頭垢(フケ症)は、本症の軽症型または先行症状と定義される。
分類
編集原因
編集皮脂の分泌量との正の相関関係にあることが報告されており、皮脂分泌量は思春期が最大であるが、脂漏性湿疹は10年程度遅れて発症してくる[2]。
特に、マラセチア属真菌(Malassezia furfur と Malassezia globasa)が、病巣から採取したPCR検査で検出されるが、病原性の詳細は未解明である[4]。抗真菌薬に反応することから、マラセチア属の真菌に因果関係があると考えられる[5]。一方でマラセチアの多さは症状に関連しない[6]。健康な人と脂漏性皮膚炎の人との間にマラセチアの多さに違いはないため、決定要因は菌の量ではなく免疫反応と考えられる[7]。つまり、マラセチアは正常な皮膚常在菌としても存在するためである[8]。
マラセチアに対する免疫系の過剰反応とも考えられる[9]。中性脂肪の一種であるトリアシルグリセロールが表皮常在菌のマラセチア属真菌[10][11]のリパーゼにより分解されて刺激性の遊離脂肪酸になり[12]、炎症を生じたり症状の悪化に関与しているとの報告もある。ひとつの仮説は、マラセチアが増殖する際に皮膚の脂質を使い、その時生成された不飽和脂肪酸に免疫が反応しているということである[7]。
人の皮脂の組成のうち、マラセチアが介在するとトリグリセリドの比率が35%から18%へと減少し、遊離脂肪酸が13%から32%へと増加し、抗真菌薬で治療するとこの組成は当初の比率へと戻る。言い換えると、マラセチアはトリグリセリドと飽和脂肪酸を消費して不飽和脂肪酸へと代謝している[13]。マラセチアの代謝物はオレイン酸であり、研究では、脂漏性皮膚炎の人々の頭皮からマラセチアを除いても、そうした人々においてはオレイン酸は、まだ皮膚が剥がれることを誘発していた[8]。
| 皮脂分泌 | マラセチア曝露後 | 抗真菌薬使用後 | |
|---|---|---|---|
| トリグリセリド | 35%以下 | 18% | 32% |
| 遊離脂肪酸 | 13%以上 | 32% | 16% |
| ワックスエステル | 25% | 23% | 25% |
| スクアレン | 15% | 同 | 同 |
| コレステロールと コレステロールエステル |
7% | 同 | 同 |
| ほか | 5%未満 | 同 | 同 |
パーキンソン病などの神経疾患、アルコール依存症、肥満につながる内分泌疾患でも高率に発症する[14]。
悪化しやすい原因
- 乾燥、低温、疲労、ストレス[9]。
症状
編集皮脂の分泌が多い部分に症状が生じる[5]。鼻の周囲や頭皮がカサカサして剥がれることから始まることが多い[5]。脂性肌と同時に症状が出ることも多く、耳周囲、ヒゲ、眉、胸に生じる[5]。また皮脂産生が多い、ひだとなっているような部分[5]。兆候なく再発しまた消失する[3]。
(いわゆる脂漏部位)である頭部、眉間、鼻周囲、前胸正中部、上背部、頭髪の生えぎわに沿った部、耳介後方、外耳道内、頭部、顔面に落屑を伴う紅斑で、左右対称性はない。掻痒の程度は様々である。
検査
編集尋常性乾癬、アトピー性皮膚炎、白癬、酒皶と鑑別必要であるが、鑑別は難しい[15][5]。単なる角質層の自然な脱落、整髪剤や化粧品の過剰な使用も鑑別される[7]、癜風菌がKOH検査(皮膚真菌検査)で検出されることが必要であるが、必ず検出出来る訳では無いので、定量的な方法は確立されていない。
治療
編集2006年のアメリカ皮膚学会誌に掲載されたレビューでは、多くは、シャンプーと1日1-2回の低力価のステロイド外用薬を使用とされる[5]。使用された薬剤の2007年の調査では、ステロイド約6割、イミダゾール系抗真菌薬が約35%、保湿剤が約30%、局所カルシニューリン阻害剤が約27%[7]。2018年のMedscapeのレビューは抗真菌薬が第一選択としている[6]。
2019年の「日本皮膚科学会皮膚真菌症診療ガイドライン2019」では、マラセチア毛包炎に抗真菌薬の内服を『強く勧める』と判定している[18]。ヘアスプレーやポマードは中止する[6]。薬は使用上の注意を守らず、頻繁に使用したり長く使用すると思わぬ副作用となることがある[3]。毎日肌を洗い、無香料の保湿剤を使用[19]。ワセリンは推奨できず悪化する傾向がある[19]。
多くの場合、併用によって一番良い結果となる[3]。
- 取扱説明書を読み、一部の製品では頭皮についたまま数分間の放置が必要となる[19]。2日おきに使用し、改善につれ1週間に1-2度の使用まで減らす[19]。ケトコナゾール、シクロピロックス、硫化セレン、亜鉛ピリチオンにおいて週に1-3度の使用であり、毎日ではない[20]。
- 作用による分類
- タクロリムスとステロイドとを比較すると、特にステロイドの長期使用は皮膚萎縮や毛細血管拡張を生じ、中止時に激しい症状再燃が生じることがあり、皮膚のバリア機能も低下させる[21]。ステロイドやタクロリムス共に、連用によって酒さ様皮膚炎を生じることがある[22]。全米皮膚炎学会の推奨では、ステロイド外用薬離脱を避けるため2-4週間以上は使用すべきではなく、特に顔への使用では注意を要する[23]。
- ケトコナゾール含有シャンプー[5]、ケトコナゾール、シクロピロックス、ナフチフィンの外用クリーム[6]。ピロクトンオラミン[24](オクトロピックス)、ビホナゾールやミコナゾール[20]。
- イトラコナゾールの経口投与[18]。
- 殺菌性のミネラル
- 角質溶解
フケ様の厚い皮膚は、ヤシ油(オレイン酸は少ない)とサリチル酸が配合された、ふけ取り用オイルで軟化させて除去することもできる[9]。前述のとおり、脂漏性皮膚炎の人々では、オレイン酸への反応が原因である可能性がある[8]、
まぶたでは、ケトコナゾールの使用は議論があり、ベビシャンプーとコットンでまつ毛を拭く[6]。耳は綿棒で綺麗にしすぎると痒みがひどくなることがある[9]。
レビュー
編集外用の抗炎症薬のシステマティックレビューでは、全体的に4週間以下の研究が多く、症状の改善にステロイドの効力の強弱で差は生じておらず、さらなる比較には、他に効果のあったカルシニューリン阻害剤、リチウム塩、アゾール系抗真菌薬を1年以上追跡する研究が必要である[27]。外用の抗真菌薬のシステマティックレビューでは、4週間までの試験が多く、ケトコナゾールおよびシクロピロックスが他の薬剤より有効とする限定的な証拠があり、質の高い試験が必要とされる[28]。
ふけに対しては(成分含有シャンプー)、シクロピロックス、ケトコナゾール、ジンクピリチオン、硫化セレン、タール、テルビナフィン、ステロイドで証拠があるが、コールタールはほとんど使われておらず、ステロイドではランダム化比較試験はなくコンセンサスで有効とされる[25]。顔の外用薬では、シクロピロックス、ケトコナゾール、リチウム、タクロリムスに強く推奨できる証拠がある[29]。
内服薬のシステマティックレビューでは、全体として証拠の質が低いが、内服のケトコナゾールは他の内服薬より再発しやすい傾向が見られた[30]。
代替療法
編集アメリカ皮膚学会誌に掲載されたレビューでは、ティーツリーオイルの忍容性は高いと思われるとされ、以下の研究を紹介している[31]。
ランダム化比較試験で、ふけの治療への5%ティーツリーシャンプーでは面積・重症度などのスコアが41%減少し、偽薬では11%減少し有効であった[5]。自作するには、ティーツリーシャンプーは100mlのシャンプーに対しティーツリー精油60滴でこれを習慣的に使用する[32]。あるいは1週間に1度、ヤシ油かホホバオイル50ml(ホホバ油はほぼワックスエステル)に対し、25滴のティーツリーを混ぜ頭に塗り1時間放置してから、ティーツリーシャンプーで流す[32]。椿油やその配合シャンプーでは、脂漏性皮膚炎の原因菌と遊離脂肪酸を減少させ、22名中95%で「やや有用」以上の評価があった[33]。
頭皮・顔面・胸部の慢性の脂漏性皮膚炎の人々に、お湯で90%濃度にした蜂蜜を1日おきに3時間塗布した30人での研究は、4週間以内に全員の症状が完全に消失し、副作用もなかった[34]。4週間後、半数は週1、半数は無処置の比較群とし、こちらは80%が4か月以内に症状を再発した[34]。
出典
編集- ^ 藤浪得二、蔭山亮市、三木吉治 ほか、「脂漏性湿疹について」 皮膚 1962年 4巻 2号 p.138-144, doi:10.11340/skinresearch1959.4.138
- ^ a b 清佳浩、「マラセチア関連疾患」Medical Mycology Journal. 2012年 53巻 2号 p.97-102, doi:10.3314/mmj.53.97
- ^ a b c d e f g “Seborrheic Dermatitis: Diagnosis and Treatment”. American Academy of Dermatology. 2018年12月10日閲覧。
- ^ 清佳浩、中林淳浩、「脂漏性皮膚炎」 日本医真菌学会雑誌 1999年 40巻 2号 p.73-77, doi:10.3314/jjmm.40.73
- ^ a b c d e f g h i j k Satchell AC, Saurajen A, Bell C, Barnetson RS (December 2002). “Treatment of dandruff with 5% tea tree oil shampoo”. J. Am. Acad. Dermatol. (6): 852–5. doi:10.1067/mjd.2002.122734. PMID 12451368.
- ^ a b c d e Marc Zachary Handler, William D James et al. (2018年5月5日). “Seborrheic Dermatitis Treatment & Management”. Medscape. 2018年12月10日閲覧。
- ^ a b c d Sampaio AL, Mameri AC, Vargas TJ, Ramos-e-Silva M, Nunes AP, Carneiro SC (2011). “Seborrheic dermatitis”. An Bras Dermatol (6): 1061–71; quiz 1072–4. PMID 22281892.
- ^ a b c Dawson TL (December 2007). “Malassezia globosa and restricta: breakthrough understanding of the etiology and treatment of dandruff and seborrheic dermatitis through whole-genome analysis”. J. Investig. Dermatol. Symp. Proc. (2): 15–9. doi:10.1038/sj.jidsymp.5650049. PMID 18004291.
- ^ a b c d e “Seborrheic Dermatitis (Update:April 2018)”. British Association of Dermatologists (2018年4月). 2018年12月10日閲覧。
- ^ 清佳浩、Malassezia 関連疾患 日本医真菌学会雑誌 2006年 47巻 2号 p.75-80, doi:10.3314/jjmm.47.75
- ^ 金子孝昌、「Malassezia 属真菌の簡易同定法に関する研究」 Medical Mycology Journal., 2011年 52巻 4号 p.297-303, doi:10.3314/mmj.52.297
- ^ a b 桜井みち代、石川由香子、大塚吉則 ほか、「漢方薬が奏効した脂漏性皮膚炎の5症例」 日本東洋医学雑誌 2009年 60巻 2号 p.155-159, doi:10.3937/kampomed.60.155
- ^ a b Ro BI, Dawson TL (December 2005). “The role of sebaceous gland activity and scalp microfloral metabolism in the etiology of seborrheic dermatitis and dandruff”. J. Investig. Dermatol. Symp. Proc. (3): 194–7. doi:10.1111/j.1087-0024.2005.10104.x. PMID 16382662.
- ^ 清佳浩、末木博彦、「脂漏性湿疹」 糖尿病診療マスター, 2016/3/15, 14巻 3号、p.217-219, doi:10.11477/mf.1415200375
- ^ 脂漏性皮膚炎 MSDマニュアル プロフェッショナル版
- ^ 脂漏性湿疹 - (オレゴン州大学・ライナス・ポーリング研究所)
- ^ ビオチン散0.2% フソー
- ^ a b “日本皮膚科学会皮膚真菌症診療ガイドライン 2019”. 日本皮膚科学会 (2019年). 2021年8月3日閲覧。
- ^ a b c d e “Seborrheic Dermatitis: Tips for Managing”. American Academy of Dermatology. 2018年12月10日閲覧。
- ^ a b Borda LJ, Wikramanayake TC (December 2015). “Seborrheic Dermatitis and Dandruff: A Comprehensive Review”. J Clin Investig Dermatol (2). doi:10.13188/2373-1044.1000019. PMC 4852869. PMID 27148560.
- ^ 大槻マミ太郎「トピックス1 タクロリムス軟膏の使い方 : コツと落とし穴(V.アレルギー疾患におけるステロイドの使い方,専門医のためのアレルギー学講座)」『アレルギー』第58巻第5号、2009年、499-506頁、doi:10.15036/arerugi.58.499、NAID 110007337990。
- ^ 藤本亘「酒皶・酒皶様皮膚炎の薬物治療」『臨床皮膚科』第66巻第5号、2012年4月、92-96頁、NAID 40019309674。 抄録
- ^ Hajar T, Leshem YA, Hanifin JM, et al. (March 2015). “A systematic review of topical corticosteroid withdrawal ("steroid addiction") in patients with atopic dermatitis and other dermatoses”. J. Am. Acad. Dermatol. (3): 541–549.e2. doi:10.1016/j.jaad.2014.11.024. PMID 25592622.
- ^ Borda LJ, Perper M, Keri JE (May 2018). “Treatment of seborrheic dermatitis: a comprehensive review”. J Dermatolog Treat: 1–12. doi:10.1080/09546634.2018.1473554. PMID 29737895.
- ^ a b Naldi L, Diphoorn J (May 2015). “Seborrhoeic dermatitis of the scalp”. BMJ Clin Evid 2015. PMC 4445675. PMID 26016669.
- ^ Dréno B, Blouin E, Moyse D (April 2007). “[Lithium gluconate 8% in the treatment of seborrheic dermatitis]” (French). Ann Dermatol Venereol 134 (4 Pt 1): 347–51. PMID 17483754.
- ^ Kastarinen H, Oksanen T, Okokon EO, et al. (May 2014). “Topical anti-inflammatory agents for seborrhoeic dermatitis of the face or scalp”. Cochrane Database Syst Re (5): CD009446. doi:10.1002/14651858.CD009446.pub2. PMID 24838779.
- ^ Okokon EO, Verbeek JH, Ruotsalainen JH, Ojo OA, Bakhoya VN (May 2015). “Topical antifungals for seborrhoeic dermatitis”. Cochrane Database Syst Re (5): CD008138. doi:10.1002/14651858.CD008138.pub3. PMC 4448221. PMID 25933684.
- ^ Gupta AK, Versteeg SG (April 2017). “Topical Treatment of Facial Seborrheic Dermatitis: A Systematic Review”. Am J Clin Dermatol (2): 193–213. doi:10.1007/s40257-016-0232-2. PMID 27804089.
- ^ Gupta AK, Richardson M, Paquet M (January 2014). “Systematic review of oral treatments for seborrheic dermatitis”. J Eur Acad Dermatol Venereol (1): 16–26. doi:10.1111/jdv.12197. PMID 23802806.
- ^ Schwartz RA, Janusz CA, Janniger CK (July 2006). “Seborrheic dermatitis: an overview”. Am Fam Physician 74 (1): 125–30. PMID 16848386.
- ^ a b ジュリア・ローレス 著、川口健夫、川口香世子 訳『ティートリー油』フレグランスジャーナル社〈精油の科学と使用法シリーズ3〉、1998年(原著1994年)、41、126-127頁頁。ISBN 4-938344-93-9。
- ^ 清佳浩、飯塚正男、秋久俊博「脂漏性皮膚炎患者に対するツバキ油・ツバキ油配合シャンプーの安全性及び有用性の検討」『皮膚の科学』第4巻第3号、2005年、309-316頁、NAID 130004934401。
- ^ a b Al-Waili NS (July 2001). “Therapeutic and prophylactic effects of crude honey on chronic seborrheic dermatitis and dandruff”. Eur. J. Med. Res. 6 (7): 306–8. PMID 11485891.
- ^ Wat H, Dytoc M (2014). “Off-label uses of topical vitamin D in dermatology: a systematic review”. J Cutan Med Surg (2): 91–108. doi:10.2310/7750.2013.13109. PMID 24636434.
参考文献
編集- 藤浪得二、蔭山亮市、三木吉治 ほか、「脂漏性湿疹について」 皮膚 1962年 4巻 2号 p.138-144, doi:10.11340/skinresearch1959.4.138
- 脂漏性皮膚炎 MSDマニュアル家庭版
関連項目
編集外部リンク
編集- 安野洋一、前田基彰、佐藤みち子、「脂漏性皮膚炎の統計的観察 -とくに全身性疾患との関係-」 西日本皮膚科 1975年 37巻 4号 p.573-578, doi:10.2336/nishinihonhifu.37.573