脳腫瘍
脳腫瘍(のうしゅよう、英語: Brain Tumor)とは、脳の疾病のひとつで、頭蓋内組織に発生する新生物(腫瘍)のことを意味する。すなわち、脳腫瘍は脳細胞だけでなく、硬膜、クモ膜、頭蓋内の血管や末梢神経、その他の頭蓋内に存在するあらゆる組織から発生する。発生頻度は毎年約10万人に12人の割合であるとされている。具体的な発生要因は明らかではない。
| 脳腫瘍 | |
|---|---|
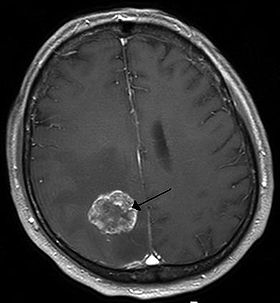 | |
| 肺から右脳に転移した脳腫瘍のMRI画像(L=左、P=後頭部) | |
| 概要 | |
| 診療科 | 腫瘍学, 脳神経外科学, 神経学 |
| 分類および外部参照情報 | |
| ICD-10 | C71, D33.0-D33.2 |
| ICD-9-CM | 191, 225.0 |
| DiseasesDB | 30781 |
| MedlinePlus | 007222 000768 |
| eMedicine | emerg/334 |
| MeSH | D001932 |
症状
編集脳腫瘍は通常何らかの症状が出現したときには、すでに腫瘍はある程度の大きさに成長しているため、脳浮腫を引き起こしている場合がほとんどであり、頭蓋内圧亢進症状すなわち、頭痛、吐き気、嘔吐などを起こすとともに、発生部位によっては局所症状として視野欠損や難聴、運動麻痺、言語障害などを伴うことがある。また皮質に病巣がある場合は痙攣発作を起こす場合が少なくない。なお、頭痛は朝起きてすぐが最も痛みが強く、morning headache と呼ばれる。
女性の場合は(時には男性も)初期徴候として、妊娠していないにもかかわらず、母乳が出る(乳汁漏出)というものがある。これは乳汁分泌ホルモン(プロラクチン)の過剰産生によるもので視床下部、脳下垂体の機能障害によるものとされ、トルコ鞍近傍の腫瘍に特徴的にみられる(参考)。
分類
編集脳腫瘍は、前述のように多種多様な組織から発生するため、分類には発生母地を基準にした、世界保健機構 (WHO) による脳腫瘍組織分類 (histological typing of tumours of the central nervous system) が世界的に用いられており、2006年度版では
- 神経上皮組織性腫瘍(星細胞腫、乏突起細胞腫、膠芽腫などの神経膠腫、上衣腫、脈絡叢腫瘍、その他の神経上皮性腫瘍、神経細胞性腫瘍、松果体部腫瘍、胎児性腫瘍など)
- 神経鞘性腫瘍(神経鞘腫、神経線維腫など)
- 髄膜性腫瘍(髄膜腫、その他の間葉性腫瘍、悪性黒色腫など)
- リンパ腫および造血細胞性新生物(悪性リンパ腫、形質細胞腫など)
- 胚細胞性腫瘍(胚細胞腫、卵黄嚢腫瘍、絨毛癌、奇形腫など)
- トルコ鞍部腫瘍(頭蓋咽頭腫、下垂体細胞腫など)
- 転移性腫瘍
に大別された、約130種類の脳腫瘍の組織型が定義されている。
悪性度
編集一般に、脳腫瘍における病理組織学的な悪性度も、組織型の分類と同じくWHOによる分類法が利用されており、悪性度が最も低いGrade Iから悪性度が最も高いGrade IVまでの4段階に分類して個々の腫瘍と対比している。この悪性度と発生部位には関連性があり、一般に脳外 (Extra-axial) の場合は比較的良性の場合が多く、逆に脳内 (Intra-axial) の場合は悪性である可能性が高い傾向にある。WHOのGrade Iとは限局性で良性、Grade IIとは浸潤性であるが低悪性(細胞異型のみ)、Grade IIIとは退形成性(細胞異型と核分裂像)、Grade IVは悪性(細胞異型、核分裂像に加え、微小血管増生、壊死)である。このGradeは予後に相関すると考えられており、治療法の選択に影響する。
ただし、脳腫瘍はその発生場所が、脳という人間の思考・人格や各臓器のコントロールを司る器官であり、かつ丈夫な頭蓋骨に囲まれた狭い場所であるという特殊条件ゆえに、前述の病理学的なものだけで判断するのは好ましくなく、臨床的な立場で悪性度を考える必要がある(例えば、病理学的にはGrade I=良性腫瘍であっても、頭蓋内圧亢進から脳ヘルニアを起こして致命的となりうる)。すなわち、腫瘍の発生部位、大きさ、浸潤性(後述)であるかどうか、放射線もしくは薬剤に対する反応性などを考慮する必要性がある。なお、脳腫瘍には基本的には病期 (Stage) という概念は存在しない。
- 浸潤性
- 浸潤性(しんじゅんせい)とは腫瘍の成長の仕方のひとつで、周囲の正常組織に分け入って、あたかも正常細胞を腫瘍細胞に置き換えていくように成長することをいう(対義語が「膨脹性」あるいは「圧排性」で、周りの組織を機械的に押しのけながら成長するのみであることをいう)。すなわち、腫瘍と非腫瘍の境界が不明瞭であるため、この特性を持った腫瘍を全摘出しようとすると、同時に腫瘍の周囲にある正常な細胞組織をも摘出しなければならないことになる。言い換えれば、腫瘍の全摘出が極めて困難であることを意味する。
- 退形成
- 退形成(たいけいせい)とは腫瘍細胞の分化度がより未分化であることを示している。未分化であるほど増殖速度が早く、また特異的マーカーに乏しく治療しにくいと考えられている。
発症年齢による分類
編集線維形成性/結節性髄芽腫, WHO グレードIV - (小脳)髄芽腫、上衣腫、脈絡叢乳頭腫、胚細胞腫瘍、頭蓋咽頭腫、
- (脳幹部)小児脳幹部グリオーマ
つまり、子供が両耳側半盲を訴えたら、頭蓋咽頭腫や胚細胞腫を疑い、成人が同じように両耳側半盲を訴えたら、下垂体腺腫を疑うのが通常である。頭蓋咽頭腫、胚細胞腫、下垂体腺腫はいずれもトルコ鞍部に好発するため、両耳側半盲で気づくことが多い。これはこの部位の腫瘍は重篤な脳ヘルニアを起こしにくく、慢性進行性の頭痛などを主訴にしにくいからである。
発症部位による分類
編集- テント上腫瘍
- 神経膠腫、髄膜腫、第3脳室の上衣腫など。基本的に成人に多い。
- テント下腫瘍
- 髄芽腫、上衣腫、星細胞腫、神経鞘腫など。基本的に子供に多い。
こういった部位は脳ヘルニアの起こし方などにも関わってくる。
放射線感受性による分類
編集胚細胞腫 Germinoma. - 胚細胞腫、髄芽腫、脳室上衣腫
- 放射線感受性が低い腫瘍
- 神経膠腫、髄膜腫、血管芽腫、頭蓋咽頭腫など
特徴的な画像所見
編集頭蓋咽頭腫は高頻度に石灰化がみられる。髄膜腫もしばしば石灰化を伴い、造影剤使用CTまたはMRI(Gd造影T1強調画像)で、均一な増強効果を認める("dural tail sign" - 硬膜と腫瘍の付着 - が特徴)。神経膠腫は脳実質との境界が不鮮明で、造影すると不均一な濃染像、またはリングエンハンスメントが認められる(膠芽腫)。他にリングエンハンスメントがある疾患には脳膿瘍や転移性脳腫瘍があげられる。悪性度の低い神経膠腫(星状細胞腫など)は、一般的に造影効果が低い。
代表的な治療法
編集脳腫瘍の治療において使用される治療法は基本的に外科手術であるが、他に放射線療法や化学療法といったものがあり、それぞれの特徴や現状などについて簡単に述べる。
外科手術
編集脳腫瘍治療の原則は手術による可及的な摘出である。良性腫瘍であれば腫瘍と正常脳組織との境界が明瞭であることが多く、全摘出できれば完治が期待できる。一方悪性脳腫瘍は周囲の正常脳組織に浸潤性に発育するため、全摘出は困難か不可能なことがほとんどである。摘出の際に隣接した正常組織まで摘出してしまうと、摘出部位によっては術後に片麻痺や言語障害などの重篤な後遺症を残してしまうことになる。したがって手術中に、motor evoked potential (MEP) やsensory evoked potential (SEP) などの電気生理学的モニタリング、あるいは現在の手術操作位置をリアルタイムに知ることができるニューロナビゲータ、術中CTやMRI等を駆使して、腫瘍をできるだけ多く摘出することが試みられる。また、言語野に存在する神経膠腫などに対しては、覚醒下手術も行われている。
放射線療法
編集放射線治療は放射線を使って腫瘍細胞を破壊するもので50~60Gy(グレイ)を十数回に分けて照射するのが一般的である。放射線感受性の高い(効果の現れやすい)腫瘍には胚細胞腫、リンパ腫、髄芽腫などがあり、これらの中で胚芽腫は特に感受性が高く放射線照射のみで治癒する場合もある。また、一部の腫瘍ではガンマナイフ (γ-knife) やサイバーナイフ (Cyber Knife) と呼ばれる患部に集中的に放射線を浴びせる機械を使用した治療が行われる。
化学療法
編集化学療法は薬剤を使用して腫瘍を縮小させる方法であるが、脳には血液脳関門 (BBB; blood-brain barrier) と呼ばれる異物の進入を阻害する機構があるため、薬剤が目標箇所に到達しにくいという問題を抱えている。最近では神経膠腫に対してはテモゾロミドを用いるのが一般的である。また、頭蓋内悪性リンパ腫に対しては、high-dose MTX療法が行われる。
抗浮腫療法
編集転移性脳腫瘍に対しては抗浮腫療法としてグリセオール200mlを1日2回やデキサメサゾン6.6mgまたはプレドニン20mg一日二回の抗浮腫療法にて一過性の症状改善が得られることがある。30Gyの全脳照射など放射線療法が併用されることがある。
その他
編集その他の治療法としては、生体の免疫作用を高めて、腫瘍の成長を阻害する免疫療法(BRM; biological response modifiers 生体応答調節剤)や遺伝子療法、さらには重粒子線、陽子線を用いるものや温熱療法などが考案されているが、現段階ではこれらはあまり期待できるものではない。
基本的な治療方針
編集脳腫瘍はこれまで述べてきたように、多種多様の腫瘍から成り立っているため、当然ながらその治療法も個々の腫瘍によって差異がある。そのため、ここでは具体的な腫瘍に対する記述を避け、良性の場合と悪性の場合における基本的な治療方針といったレベルの記述にとどめる。
良性腫瘍
編集Grade I および II の腫瘍を指す。腫瘍を完全に摘出できれば根治が可能である。一方で脳幹部や頭蓋底などに発生した腫瘍では、完全摘出ができない場合や後遺症が残る場合がある。腫瘍によっては術後放射線療法を加える場合もある。
悪性腫瘍
編集Grade III および IV の腫瘍を指す。手術可能な部位であれば可及的に腫瘍を摘出し、放射線治療、化学療法、支持療法などを併用し、再発・転移した場合は化学療法、場合によっては複数回の手術が行われる。しかし悪性脳腫瘍、特に最も予後の悪い膠芽腫の生命予後は依然として不良である[1]。
脳腫瘍を扱った作品
編集- 『スクール☆ウォーズ』 - 登場人物の奥寺浩(ニックネーム:イソップ)が罹患し亡くなる。モデルとなった人物も1977年に脳腫瘍で亡くなっている。
- 『最後のストライク』 - 脳腫瘍のため32歳の若さで亡くなった、元広島東洋カープ・津田恒実投手の闘病記を夫人がまとめた本。2000年7月28日にフジテレビで放送。
- 『いのちのいろえんぴつ』- 脳腫瘍にかかった少女の話。国分太一、藤本七海主演でドラマ化され、テレビ朝日で2008年3月22日放送。
- 『にぃにのことを忘れないで』- 15歳で発病し8年後に没した長男の闘病記を母親がまとめたエッセイ。「24時間テレビ 「愛は地球を救う」」で、2009年8月29日に放送。
- 『みぽりんのえくぼ』- 中学に入学したばかりの少女が、脳腫瘍と戦いながら絵手紙を書いた実話。「24時間テレビ 「愛は地球を救う」」のドラマスペシャルで、2010年8月28日放送。
- 『死の博物誌-小さき闘い-』- 脳腫瘍にかかった少年と不良少年の交流を描いた石原慎太郎原作の物語。1964年4月1日にフジテレビ「一千万人の劇場」枠にて「小さき闘い」としてドラマ化。10月30日に「敗れざるもの」として日活で映画化。ドラマ・映画とも石原裕次郎が不良少年役を演じた。
- 『勇ましく高尚な生涯』- 名アナウンサー・竹脇昌作の次男で後に俳優となる竹脇無我の兄・竹脇真理が自身のクリスチャン生活、脳腫瘍による闘病の日々を綴った日記をまとめた本。
- 『ばいばい、フヒタ』 - 結婚直後に夫が脳腫瘍に侵され4か月後に亡くなるまでを妻が書きとめた本。1994年2月15日に日本テレビ「カネボウヒューマンスペシャル」枠で放送。
- 『母さん、俺は大丈夫』- サッカー部の副キャプテンとなった佐々木諒平。県大会突破に向けて頑張っている時に急性脳腫瘍と診断された。サッカー部の仲間と家族の絆について描かれた作品。「24時間テレビ 「愛は地球を救う」」ドラマスペシャルで、2015年8月22日放送。
- 『天国ニョーボ』- 須賀原洋行の漫画作品。2015年第1巻初版、全4巻。作者の漫画家生活を支えた妻、ヨシエが乳がんからの転移で脳腫瘍となる。第1巻は死去後に「天国ニョーボ」となったヨシエとの生活を、第2巻以降は乳がんの発見から始まる闘病生活を、独自の哲学的要素を交えながら描いている。
- 『結婚式の前日に』 - 結婚すると決まった芹沢ひとみ。脳腫瘍と診断され、離婚して死んだはずの母が現れる。母と娘の闘病物語。
- 『世界から猫が消えたなら』- 川村元気の小説。2016年5月14日公開の映画。
- 『受験のシンデレラ』
- 『きみと100年分の恋をしよう』- 折原みとの小説。主人公の鈴原天音は小児脳腫瘍の手術を受けたが、3年後の生存率は70%と聞かされ、100年分に思える本気の恋に奮闘する物語。講談社青い鳥文庫刊。
- 『奇跡のバックホーム』- 元阪神タイガースの横田慎太郎が高校時代からプロ入りを経て脳腫瘍の発覚と闘病、引退試合で見せた最後のプレーまでの半生を綴った自伝、及び同作品を原作としたテレビドラマ。
脳腫瘍に罹患した人物
編集日本
編集- 野田英夫(画家)- 1938年に発症。左目の視野に異常があり、遠景と1メートル以内の焦点が合わなくなる。次第に瞼が開かなくなり、垂れ下がる瞼を絆創膏で持ち上げて制作を行なった。診察を受けるも当時は原因が分からず、やがて右目も見えなくなり、1939年1月12日に死去、30歳没。現在では脳神経膠腫と推測されている[2]。
- 柴田賢志(俳優)
- 寺沢武一(漫画家) - 検査で引っ掛かり、以後、治療やリハビリを繰り返した。心筋梗塞のため2023年9月8日死去。68歳没。
- 山﨑福也(プロ野球選手、北海道日本ハムファイターズ)- 2008年、高校入学前に健康診断で発覚。手術を受け克服。
- 加藤喜美枝(歌手:美空ひばりの実母・マネージャー) - 転移性脳腫瘍により1981年7月29日死去。68歳没。
- 津田恒美(プロ野球選手、元広島東洋カープ) - 1991年シーズン中に罹患。一時回復するも再発し1993年7月20日死去。32歳没。
- キヨノサチコ(絵本作家)
- 二十山勝彦(元大相撲力士北天佑勝彦、最高位大関)- 2006年3月に腎臓癌転移による悪性脳腫瘍と診断される。6月23日死去。45歳没。原因となった腎臓癌は死亡する1年前に既に発症していた。
- 永田洋子(連合赤軍最高幹部) - 公判中に罹患し、以後獄中で闘病生活しながら絵を描く芸術療法で修養した。2011年没。
- 佐久間正英(ミュージシャン) - 末期のスキルス胃癌の転移による悪性脳腫瘍に罹患。摘出手術を受けるも、2014年1月16日午前2時27分死去。満61歳没。
- 丸山夏鈴(歌手、タレント)- 小学2年生のときに罹患。7回の摘出手術を受けるが、2015年5月22日肺がんで死去。満21歳没。
- 花紀京(お笑い芸人) - 2002年8月に脳腫瘍を摘出。 2015年8月5日肺炎により死去。満78歳没。
- 盛田幸妃(プロ野球選手、元大阪近鉄バファローズ) - 1998年シーズン中に罹患。1999年に回復しカムバックを果たすも、引退後に再発と手術を繰り返し、転移性悪性腺腫により2015年10月16日死去。45歳没。なお、実弟も脳腫瘍で他界している。
- 川島道行(BOOM BOOM SATELLITES) - 28歳で初発症、以来5回罹患。2016年10月、47歳で死去。
- 黒沢健一(ミュージシャン、L⇔Rメンバー) - 2016年10月3日、自身の公式サイト上で罹患し治療中であることを公表、12月5日死去。満48歳没。
- 岩本恭生(ものまねタレント)の妻 - 2008年に罹患し後遺症が残り車椅子生活となる。
- 横田慎太郎(プロ野球選手、阪神タイガース)- 2017年の春季キャンプ中に罹患。半年にわたる入院加療によって症状は寛解したが、「自分の打った打球が見えない」「投手のボールが二重に見える」などの後遺症に悩まされ2019年限りで現役引退したのち、4年間の闘病の末、2023年7月18日、28歳で死去。
- 今藤幸治(サッカー選手)- 試合中に頭を打ち、試合後の検査で罹患が発覚。その後、在籍していたガンバ大阪を退団し治療に専念していたが2003年4月17日に死去。
- 横山知伸(サッカー選手)- 2018年末に罹患が発覚、摘出手術を受ける。その後、一度回復しFC岐阜に入団。2020年2月に引退後は北海道コンサドーレ札幌や大宮アルディージャのフィジカルコーチに就任するが2023年夏に再発し2024年1月4日に死去。38歳没。
海外
編集- ジョージ・ガーシュウィン(作曲家) - 1937年に脳腫瘍に罹患。検査後に昏睡状態に陥り、手術を行った翌日の7月11日、脳ヘルニアにより死去。38歳没。
- リチャード・ジョーダン(俳優) - 1993年4月に脳腫瘍が発見され、同年8月30日に死去。遺作となった映画『ゲティスバーグ(1993)』の公開直前に亡くなった為、クレジットの最後に「この映画をリチャード・ジョーダンに捧げる」と入っている。
- チャック・シュルディナー(ミュージシャン:デス等) - 一時回復するも再発し2001年12月13日死去。34歳没。
- ボー・バイデン(弁護士) - ジョー・バイデンの長男。2013年に手術を行い回復したが2015年春に再発し、同年5月に死去。
- ボブ・マーリー(ミュージシャン)- メラノーマの脳および肺への転移により、1981年に死去。
- リチャード・バーンズ(ラリードライバー)、2003年、ラリー開催地へ車で向かう最中に失神。検査の結果、悪性の星状細胞腫と診断される。一時回復するも再発し2005年11月25日に死去。34歳没。死亡した日はくしくも2001年に世界王者のタイトルを獲得した日だった。
関連項目
編集- 福島孝徳 - 脳腫瘍手術の権威
- 特発性頭蓋内圧亢進症 - 脳腫瘍が存在しないにもかかわらず頭蓋内圧が亢進することから、偽性脳腫瘍との別名がある。
- 特発性頭蓋内圧亢進症や偽性脳腫瘍はミノサイクリン内服で起こることが知られている。
脚注
編集外部リンク
編集- 脳腫瘍(日本語、図解)CureSearch日本版